Видео:Кровоснабжение головного мозга. Виллизиев круг. Артерии и вены головного мозгаСкачать

Зоны васкуляризации головного мозга и синдромы поражения отдельных сосудистых бассейнов.
Схема зон васкуляризации
При нарушении кровотока в передней мозговой артерии наблюдаются:
- неравномерный контралатеральный гемипарез и контралатеральная гемигипестезия с преимущественным поражением ноги (верхний отдел центральной дольки) на противоположной очагу стороне. Парез руки быстрее восстанавливается, при классическом варианте отмечается монопарез и моногипестезия нижней конечности;
- на парализованной ноге могут отмечаться негрубые нарушения чувствительности;
- контралатеральные очагу хватательный и аксиальные рефлексы (растормаживаются подкорковые автоматизмы);
- гомолатеральная гемиатаксия (нарушение корковой коррекции движений по лобно-мостомозжечковому пути);
- гомолатеральная апраксия (корковые зоны праксиса и мозолистое тело), при монопарезе ноги может выявляться апраксия руки на той же стороне;
- изменение психики — так называемая лобная психика (апатоабулический, расторможенно-эйфорический или смешанный варианты);
- гиперкинезы мышц лица и руки (поражение переднего отдела хвостатого и чечевицеобразного ядер) гомолатерально;
- нарушение обоняния (обонятельный тракт) гомолатерально;
- расстройство мочеиспускания по центральному типу при двустороннем поражении.
При нарушении кровообращения в бассейне средней мозговой артерии наблюдаются следующие симптомы:
- контралатеральная очагу гемиплегия/гемипарез (равномерная при поражении глубоких ветвей средней мозговой артерии и неравномерная при закупорке корковых ветвей);
- контралатеральная очагу гемианестезия/гемигипестезия;
- угнетение сознания;
- поворот головы и взора в сторону очага (поражение адверсивного поля);
- моторная афазия (центр Брока лобной доли), сенсорная афазия (центр Вернике височной доли) или тотальная афазия;
- двусторонняя апраксия (при поражении нижнего полюса левой теменной доли);
- нарушение стереогноза, анозогнозия, нарушение схемы тела (верхние отделы правой теменной доли);
- контралатеральная гемианопсия.
При закупорке передней ворсинчатой артерии развивается клинический синдром в виде:
- гемиплегии, гемианестезии, гемианопсии, таламических болей, грубых вазомоторных нарушений с отеком пораженных конечностей.
При нарушении кровообращения в бассейне задней мозговой артерии возникают:
- контралатеральнпя гомонимная гемианопсия, половинная или квадрантная (поражение внутренней поверхности затылочной доли, шпорной борозды клина, язычной борозды);
- зрительная агнозия (наружная поверхность левой затылочной доли);
- таламический синдром: контралатеральные очагу гемианестезия, гемиатаксия, гемианопсия, таламические боли, трофические и эмоциональные нарушения и патологические установки конечностей (например, таламическая рука);
- амнестическая афазия, алексия (поражение смежных областей теменной, височной и затылочной долей слева);
- атетоидные, хореиформные гиперкинезы гомолатерально;
- альтернирующие синдромы поражения среднего мозга (синдромы Вебера и Бенедикта);
- нистагм;
- симптом Гертвига-Мажанди;
- периферическая гемианопсия, обусловленная поражением задних отделов зрительных трактов (полная половинная гомонимная гемианопсия на противоположной стороне с выпадением реакции зрачков со «слепых» половин сетчаток);
- корсаковский синдром;
- вегетативные нарушения, расстройства сна.
При острой патологии в зоне базилярной артерии вызывает:
- параличи конечностей (геми-, тетраплегии);
- расстройства чувствительности с одной или обеих сторон по проводниковому типу;
- поражение черепных нервов (II, III, V, VII), чаще в виде альтернирующих стволовых синдромов, часто имеется расхождение оптических осей глазных яблок по горизонтали или по вертикали (дисфункция медиального продольного пучка);
- изменение мышечного тонуса (гипотония, гипертония, децеребрационная ригидность, горметония);
- псевдобульбарный паралич;
- нарушения дыхания.
При нарушении кровообращения в бассейне позвоночной артерии возникают:
- затылочная головная боль, головокружение, шум, звон в ушах, нистагм, фотопсии, ощущение «тумана» перед глазами;
- нарушения дыхательной и сердечно-сосудистой деятельности;
- контралатеральная гемиплегия и гемианестезия туловища и конечностей;
- гомолатеральное нарушение поверхностной чувствительности на лице;
- бульбарный синдром;
- корешковый синдром на шейном уровне.
- Может наблюдаться альтернирующий синдром Валленберга- Захарченко, характерный для закупорки задней нижней мозжечковой артерии.
При поражении задней нижней мозжечковой артерии наблюдаются:
- головокружение, тошнота, рвота, икота;
- гомолатеральное нарушение поверхностной чувствительности на лице (поражение спинномозгового пути V нерва), снижение роговичного рефлекса;
- гомолатеральный бульбарный парез: осиплость голоса, расстройства глотания, снижение глоточного рефлекса;
- нарушение симпатической иннервации глаза — синдром Бернара- Горнера (поражение нисходящих волокон к цилиоспинальному центру) на стороне поражения;
- мозжечковая атаксия;
- нистагм при взгляде в сторону очага поражения;
- контралатерально легкий гемипарез (поражение пирамидного пути);
- болевая и температурная гемианестезия на туловище и конечностях (спиноталамический путь) контралатерально очагу.
Источник:
- Radiopaedia — схемы Frank Gaillard
Видео:Средняя мозговая артерия .Скачать

Площадь кровоснабжения средней мозговой артерии
Работа мозга полностью зависит от его непрерывного снабжения кровью, обогащенной кислородом. Контроль доставки крови происходит за счет способности мозга улавливать колебания давления в основных источниках его кровоснабжения — внутренней сонной и позвоночной артериях. Контроль напряжения кислорода в артериальной крови обеспечивает хемочувствительная зона продолговатого мозга, рецепторы которой реагируют на изменение концентрации газов дыхательной смеси во внутренней сонной артерии и спинномозговой жидкости. Регулирующие кровоснабжение мозга механизмы устроены тонко и совершенно, однако в случае повреждения или окклюзии артерий эмболом они становятся неэффективными.
а) Кровоснабжение передних отделов мозга. Кровоснабжение полушарий мозга осуществляют две внутренние сонные артерии и основная (базилярная) артерия.
Внутренние каротидные артерии через крышу пещеристого синуса проникают в субарахноидальное пространство, где отдают три ветви: глазную артерию, заднюю соединительную артерию и переднюю артерию сосудистого сплетения, а затем разделяются на переднюю и среднюю мозговые артерии.
Основная артерия на верхней границе варолиева моста разделяется на две задние мозговые артерии. Артериальный круг головного мозга — виллизиев круг —формируется за счет анастомоза задней мозговой и задней соединительной артерий с обеих сторон и анастомоза двух передних мозговых артерий с помощью передней соединительной артерии.
Кровоснабжение сосудистого сплетения бокового желудочка обеспечивают передняя артерия сосудистого сплетения (ветвь внутренней сонной артерии) и задняя артерия сосудистого сплетения (ветвь задней мозговой артерии).
Артерии, составляющие виллизиев круг, образуют десятки тонких центральных (перфорирующих) ветвей, которые проникают в мозг через переднее продырявленное вещество вблизи перекреста зрительных нервов и через заднее продырявленное вещество позади сосцевидных тел. (Эти обозначения применимы для образований, расположенных на вентральной поверхности мозга, а также для небольших отверстий, образованных при прохождении многочисленных артерий, кровоснабжающих эти области.) Существует несколько классификаций перфорирующих артерий, однако условно их разделяют на короткие и длинные перфорирующие ветви.
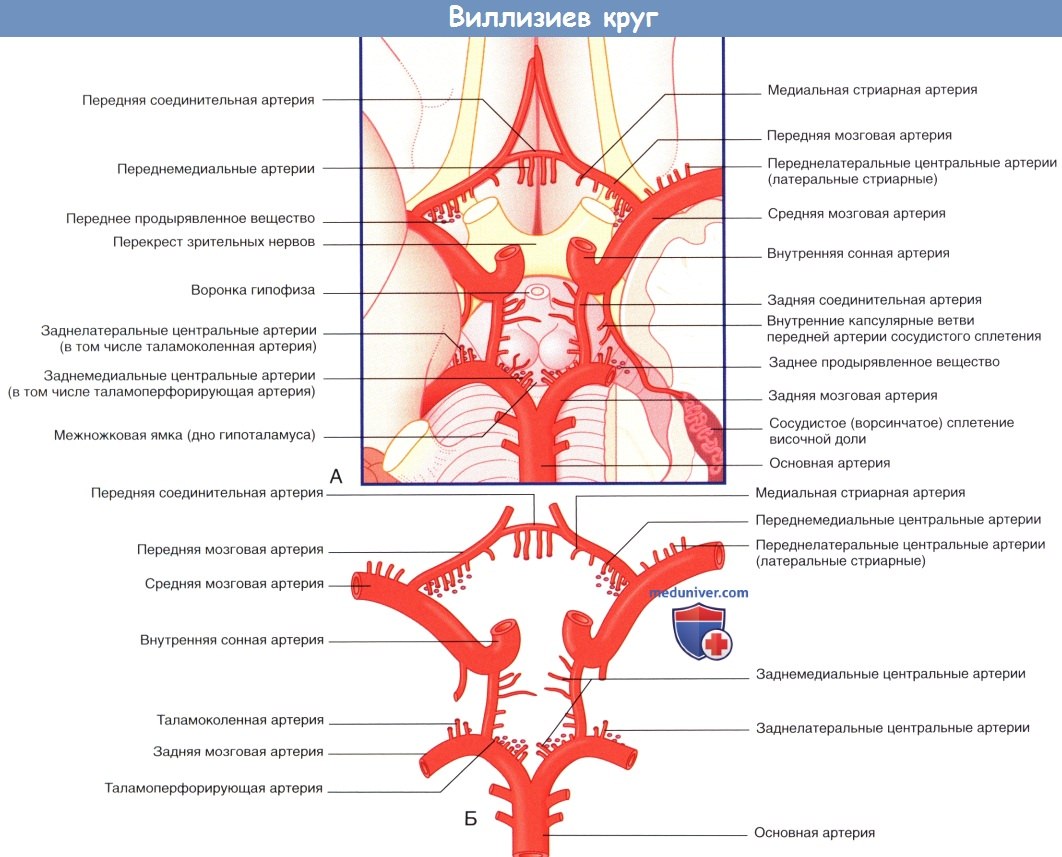
(Б) Артерии, образующие виллизиев круг. Продемонстрированы четыре группы центральных ветвей. Таламоперфорирующие артерии относят к заднемедиальной группе, таламоколенчатые артерии — к заднелатеральной группе. 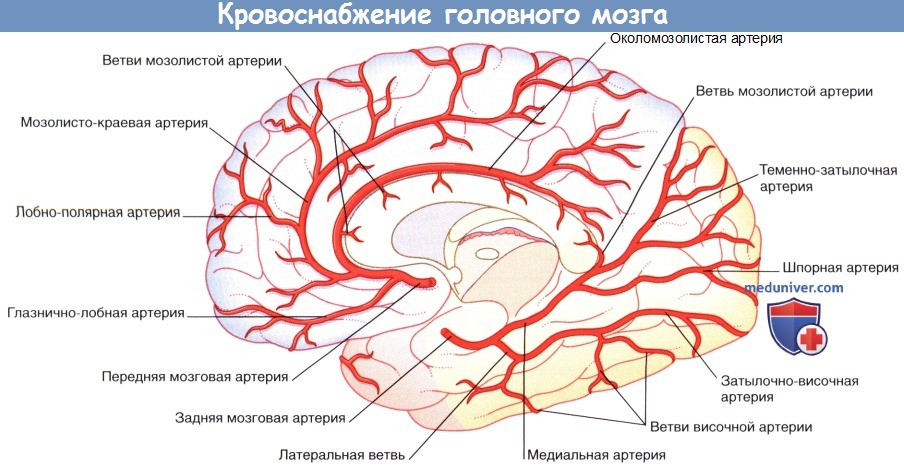
Изображены корковые ветви трех мозговых артерий и кровоснабжаемые ими отделы.
Короткие центральные ветви берут начало от всех артерий виллизиева круга, а также от двух артерий сосудистых сплетений и обеспечивают кровоснабжение зрительного нерва, перекреста зрительных нервов, зрительного проводящего пути и гипоталамуса. Длинные центральные ветви начинаются от трех мозговых артерий и кровоснабжают таламус, полосатое тело и внутреннюю капсулу. К ним относят также артериальные ветви полосатого тела (чечевицеобразно-полосатые артерии), отходящие от передней и средней мозговых артерий.
1. Передняя мозговая артерия. Передняя мозговая артерия проходит на медиальную поверхность полушарий головного мозга над перекрестом зрительных нервов. Затем она огибает колено мозолистого тела, что позволяет с легкостью идентифицировать его при каротидной ангиографии (см. далее). Вблизи передней соединительной артерии передняя мозговая артерия отдает ветвь, образуя медиальную артерию полосатого тела, также известную как возвратная артерия Гюбнера. Функция этой артерии — кровоснабжение внутренней капсулы и головки полосатого тела.
Корковые ветви передней мозговой артерии кровоснабжают медиальную поверхность полушарий мозга на уровне теменно-затылочного борозды. Ветви этой артерии пересекаются в области лобной и латеральной поверхностей полушарий мозга.
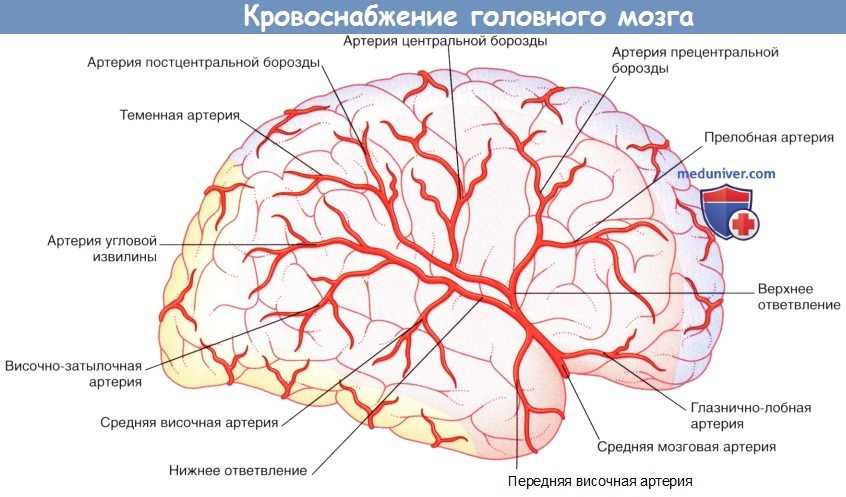
2. Средняя мозговая артерия. Средняя мозговая артерия — наиболее крупная из ветвей внутренней сонной артерии, принимающая 60-80 % ее кровотока. Отходя от внутренней сонной артерии, средняя мозговая артерия сразу же отдает центральные ветви, а затем в глубине латеральной борозды направляется к поверхности островка мозга, где разветвляется на верхнюю и нижнюю части. Верхние ветви обеспечивают кровоснабжение лобной и теменной долей, а нижние — теменной и височной долей, а также средней части зрительной лучистости. Названия ветвей средней мозговой артерии и кровоснабжаемых ими отделов указаны в таблице ниже. Средняя мозговая артерия кровоснабжает 2/3 латеральной поверхности мозга.
В состав центральных ветвей средней мозговой артерии входят латеральные артерии полосатого тела, кровоснабжающие полосатое тело, внутреннюю капсулу и таламус. Окклюзия одной из латеральных артерий полосатого тела приводит к развитию классических проявлений инсульта («чистой» моторной гемиплегии). В этом случае происходит повреждение корково-спинномозгового проводящего пути в задней ножке внутренней капсулы, вызывающее контралатеральную гемиплегию (паралич мышц верхней и нижней конечностей, а также нижней части лица на стороне, противоположной поражению). Обратите внимание: полная информация о кровоснабжении внутренней капсулы представлена в отдельной статье на сайте.
3. Задняя мозговая артерия. Две задние мозговые артерии — конечные ветви основной артерии. Однако в эмбриональном периоде задние мозговые артерии отходят от внутренней сонной артерии, в связи с чем у 25 % людей внутренняя сонная артерия в виде крупной задней соединительной артерии остается основным источником кровоснабжения мозга с одной или обеих сторон.
Недалеко от места отхождения от основной артерии задняя мозговая артерия разделяется и образует ветви, направляющиеся к среднему мозгу, заднюю артерию сосудистого сплетения, кровоснабжающую сосудистое сплетение бокового желудочка, а также центральные ветви, проходящие через заднее продырявленное вещество. Затем задняя мозговая артерия огибает средний мозг в сопровождении зрительного проводящего пути и обеспечивает снабжение кровью валика мозолистого тела, а также затылочной и теменной долей. Названия корковых ветвей и кровоснабжаемых ими отделов указаны в таблице ниже.
Центральные перфорирующие ветви задней мозговой артерии — таламоперфорирующие и таламо-коленчатые артерии — обеспечивают кровоснабжение таламуса, субталамического ядра и зрительной лучистости.
Обратите внимание: полная информация о центральных ветвях задней мозговой артерии представлена в таблице ниже.

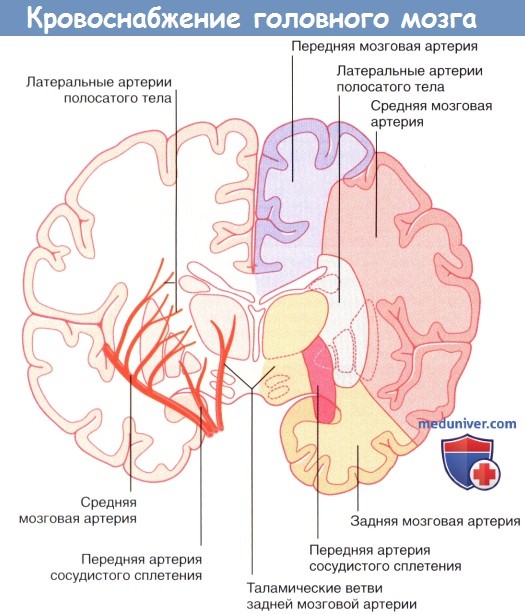
Передняя артерия сосудистого сплетения начинается от внутренней сонной артерии. 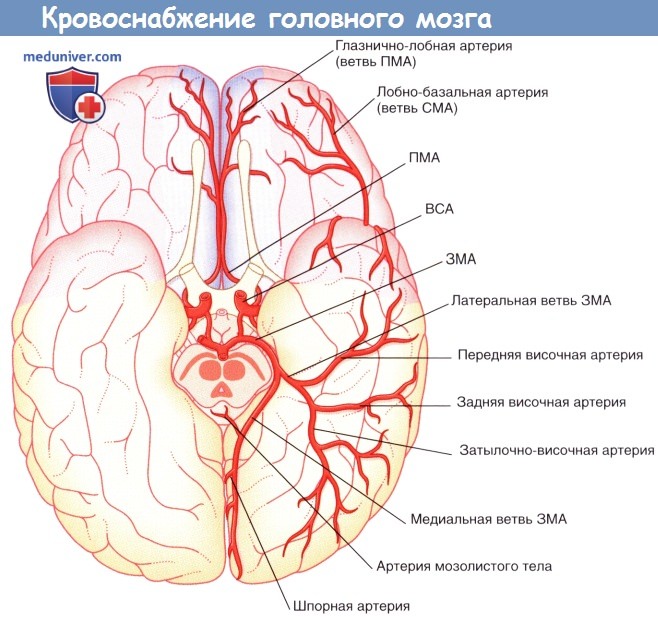
ПМА, СМА, ЗМА — передняя, средняя и задняя мозговые артерии соответственно. ВСА — внутренняя сонная артерия.
4. Нейроангиография. Артерии и вены мозга можно визуализировать под общим обезболиванием при серийном ангиографическом исследовании (с промежутками 2 с), следующим за быстрым (болюсным) введением рентгеноконтрастного вещества во внутреннюю сонную или позвоночную артерию. Контрастное вещество распространяется по артериям, капиллярам и венам мозга в течение приблизительно 10 секунд Во время артериальной фазы каротидной или вертебральной ангиографии можно получить соответствующие ангиограммы. Улучшить визуализацию сосудов в артериальную или венозную фазу исследования позволяет субтракция («удаление») изображения черепа в результате наложения его позитивных и негативных изображений.
Относительно недавно стали применять трехмерную ангиографию, при которой исследование проводят из двух незначительно различающихся проекций. Кроме того, изображения внутричерепных и внечерепных сосудов можно получить при помощи магнитно-резонансной ангиографии (MPA). МРА в качестве неинвазивного метода диагностики применяется достаточно широко, в том числе в качестве альтернативы традиционной рентгеноконтрастной ангиографии.
Артериальные фазы каротидных ангиограмм показаны на рисунках ниже.
На отдельном рисунке ниже показана паренхиматозная фаза ангиографии: контрастное вещество распространяется в просвете тонких концевых ветвей передней и средней мозговых артерий, кровоснабжающих паренхиму мозга (кору и подлежащее белое вещество) и частично анастомозирующих на поверхности полушарий.
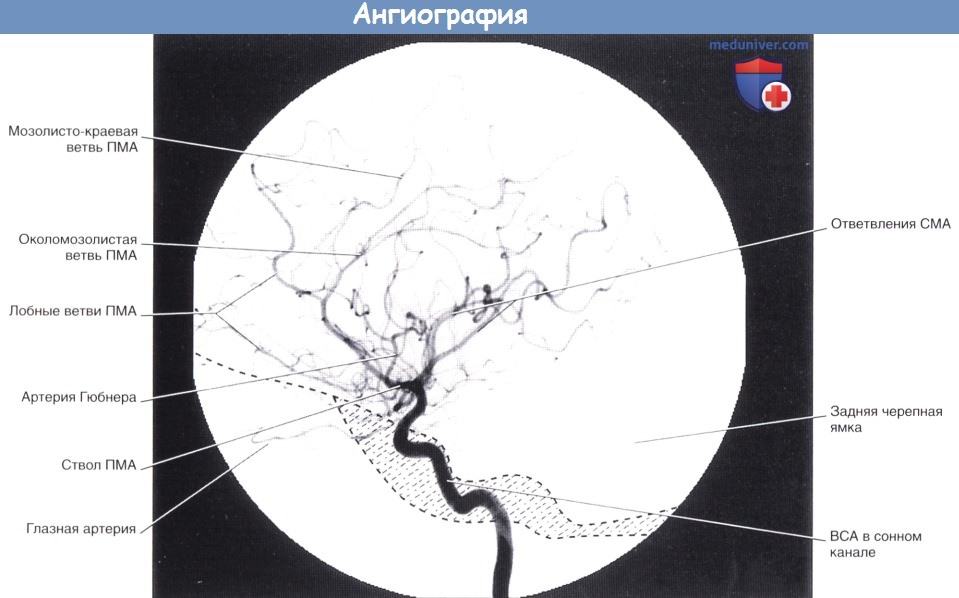
Введенное во внутреннюю сонную артерию (ВСА) контрастное вещество проходит через переднюю и среднюю мозговые артерии (ПМА и СМА соответственно).
Область основания черепа схематически заштрихована. 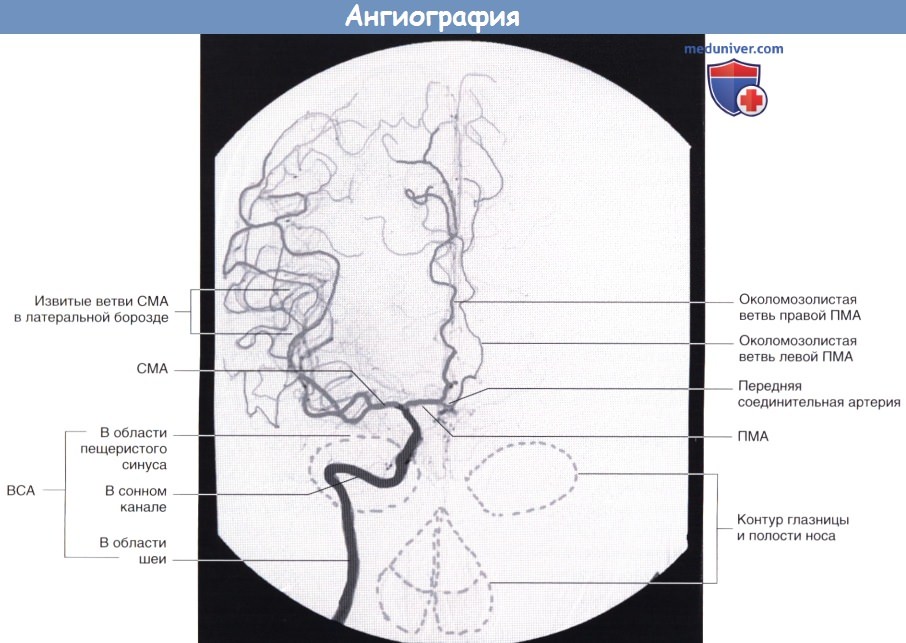
Обратите внимание на перфузию части левой передней мозговой артерии (ПМА) за счет передней соединительной артерии.
ВСА — внутренняя сонная артерия. СМА — средняя мозговая артерия. 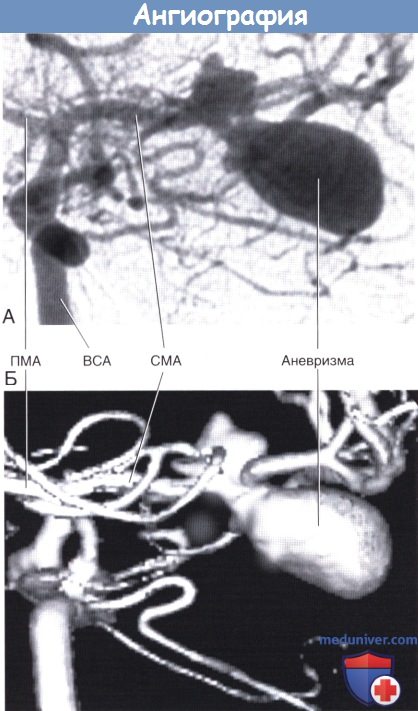
Показана аневризма средней мозговой артерии. (Б) Фрагмент трехмерного изображения той же области.
ПМА, СМА — передняя и средняя мозговые артерии соответственно. ВСА — внутренняя сонная артерия. 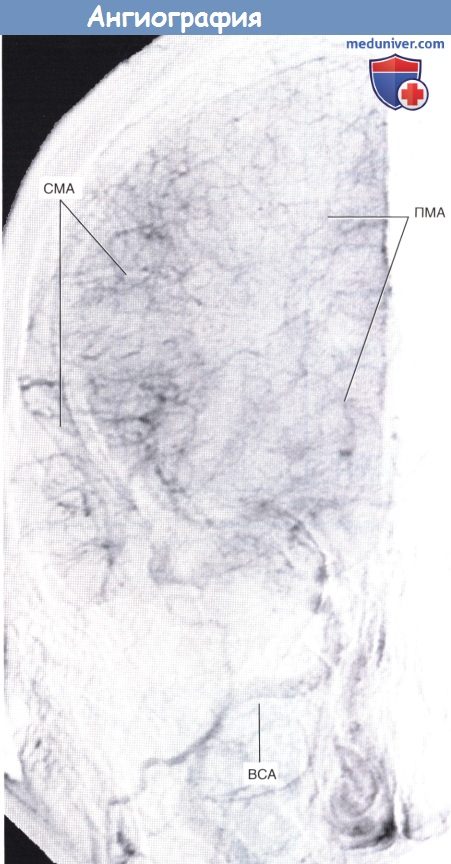
ПМА, СМА — передняя и средняя мозговые артерии соответственно. ВСА — внутренняя сонная артерия.
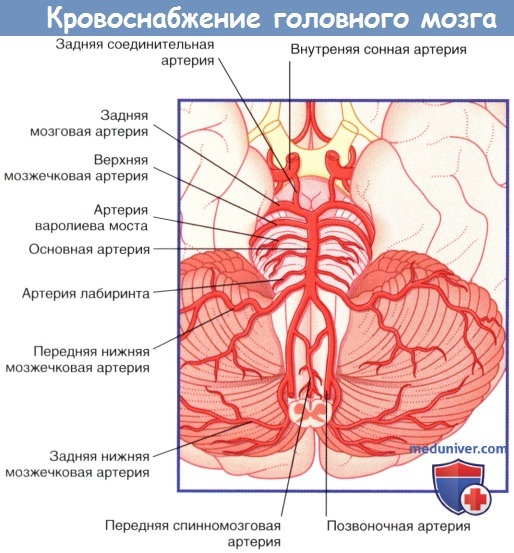
б) Кровоснабжение задних отделов мозга. Кровоснабжение ствола мозга и мозжечка осуществляют позвоночные и основные артерии, а также их ветви.
Две позвоночные артерии отходят от подключичных артерий и поднимаются вертикально через поперечные отростки шести верхних шейных позвонков, а затем через большое затылочное отверстие проникают в череп. В полости черепа правая и левая позвоночные артерии сливаются в области нижней границы варолиева моста, образуя основную артерию. Основная артерия направляется вверх в базилярной части варолиева моста и у его переднего края делится на две задние мозговые артерии.
Ветви первого порядка, отходящие от позвоночных и основной артерий, обеспечивают кровоснабжение ствола мозга.
1. Ветви позвоночной артерии. Задняя нижняя мозжечковая артерия кровоснабжает боковые поверхности продолговатого мозга, а затем формирует ветви, идущие к мозжечку. Передняя и задняя спинномозговые артерии обеспечивают кровоснабжение вентральной и дорсальной частей продолговатого мозга соответственно, а затем направляются вниз через большое затылочное отверстие.
2. Ветви основной артерии. Передняя нижняя мозжечковая и верхняя мозжечковые артерии кровоснабжают боковые поверхности варолиева моста, а затем формирует ветви, идущие к мозжечку. Передняя нижняя мозжечковая артерия отдает ветвь, кровоснабжающую внутреннее ухо,— артерию лабиринта.
Кровоснабжение медиальной части варолиева моста обеспечивают приблизительно 12 артерий варолиева моста.
Кровоснабжение среднего мозга обеспечивают задние мозговые и задние соединительные артерии, посредством которых задние мозговые артерии образуют анастомоз с внутренней сонной артерией.
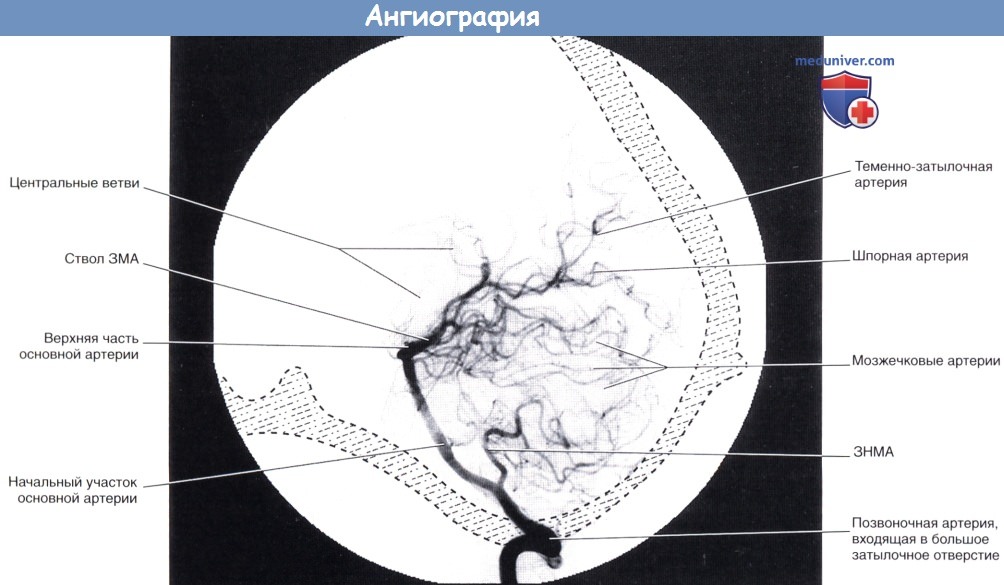
Контрастное вещество введено в левую позвоночную артерию.
Артерии, кровоснабжающие верхнюю часть мозжечка, в некоторых отделах не видны за счет лежащих выше задних теменных ветвей задней мозговой артерии.
ЗМА — задняя мозговая артерия. ЗНМА—задняя нижняя мозжечковая артерия. 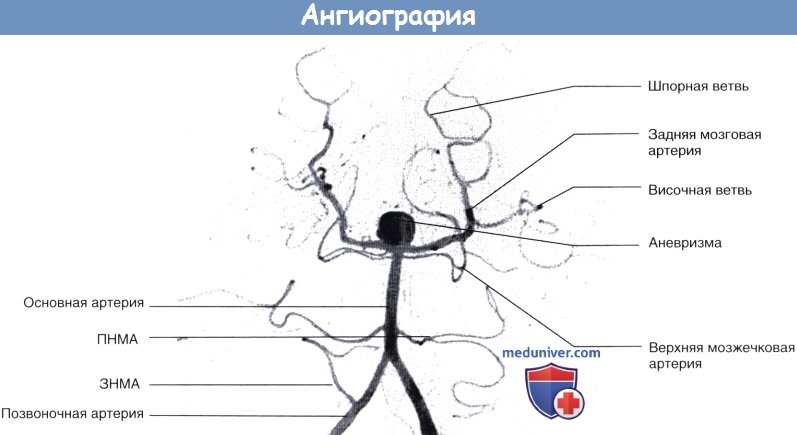
Показаны сосуды вертебробазилярного бассейна. Обратите внимание на крупную аневризму основной артерии в области бифуркации.
Клинически эта ситуация проявлялась постоянными головными болями.
ПНМА — передняя нижняя мозжечковая артерия. ЗИМА — задняя нижняя мозжечковая артерия.
в) Резюме. Артерии. Передняя соединительная артерия, две передние мозговые артерии, внутренняя сонная артерия, две задние соединительные артерии и две задние мозговые артерии образуют виллизиев круг.
От передней мозговой артерии отходит медиальная артерия полосатого тела (возвратная артерия Гюбнера), которая направляется к передненижней части внутренней капсулы, а затем огибает мозолистое тело и обеспечивает кровоснабжение медиальной поверхности полушарий мозга на уровне теменно-затылочной борозды, перекрещиваясь на латеральной поверхности.
Средняя мозговая артерия проходит в латеральной борозде и обеспечивает кровоснабжение 2/3 латеральной поверхности полушарий мозга. В состав центральных ветвей средней мозговой артерии входит латеральная артерия полосатого тела, кровоснабжающая верхний участок внутренней капсулы
Задняя мозговая артерия начинается от основной артерии и обеспечивает кровоснабжение валика мозолистого тела, а также затылочных и височных отделов коры полушарий.
Позвоночные артерии проходят через большое затылочное отверстие и обеспечивают кровоснабжение спинного мозга, задненижней части мозжечка, продолговатого мозга. Затем позвоночные артерии объединяются и формируют основную артерию, которая кровоснабжает передненижние и верхние отделы мозжечка, варолиев мост, внутреннее ухо. После этого основная артерия, разделяясь, образует задние мозговые артерии.
Учебное видео анатомии сосудов Виллизиева круга
Редактор: Искандер Милевски. Дата публикации: 10.11.2018
Видео:Виллизиев круг - анатомия, сосуды - meduniver.comСкачать

Артериальное кровоснабжение мозга
Для того чтобы информацию, полученную при сборе анамнеза и осмотре больного, использовать, насколько возможно, для уточнения характера сосудистого поражения, врач должен обладать практическими познаниями о кровоснабжении головного мозга. Известное предположение о том, что кровоснабжение головного мозга происходит по установленной схеме (как в большинстве учебников), не может быть принято без подробного анализа. Множество классификаций ссылаются на «стандартные» карты зон кровоснабжения отдельных артерий, особенно на те, которые сделаны в виде поперечных срезов на основе данных КТ и МРТ (Damasio, 1983). Используя данные о характере и размере поражения, эти карты затем применяются для «идентификации» окклюзированной артерии. Определенные территории расцениваются как зоны смежного кровоснабжения, делаются дальнейшие предположения относительно основного патофизиологического процесса, например, что имеет место скорее падение мозгового кровотока, чем тромбоэмболия. Однако результаты последних исследований говорят о том, что мозговое кровообращение представляет собой динамическую систему, различающуюся как у разных лиц, так и у одного человека (например, различия в кровоснабжении двух больших полушарий, изменяющиеся со временем) (van der Zwan et al., 1992), что атеросклеротическая бляшка или другое поражение артерий в одной части системы может приводить к комплексным и довольно непредсказуемым поражениям в других отделах.
Сосудистая система головного мозга может быть разделена на две большие части: передняя (каротидная) и задняя (вертебрально-базилярная) системы. В каждой системе есть три компонента: экстракраниальные артерии, крупные внутричерепные артерии и мелкие (по диаметру) поверхностные и глубокие перфорирующие артерии. Эти группы артерий имеют различные структурные и функциональные характеристики. Экстракраниальные сосуды, например, сосуды бассейна общей сонной артерии (ОСА), имеют трехслойную структуру (интима, медиа и адвентиция) и работают как емкостные сосуды. Между этими артериями существует ограниченное число анастомозов. Крупные внутричерепные артерии (например, СМА) имеют потенциально важные анастомотические связи поверх мягкой мозговой оболочки (vander Eecken & Adams, 1953) и на основании мозга через вилизиев круг и сосудистые сплетения. Адвентиция этих артерий тоньше, чем в экстракраниальных сосудах, с небольшим количеством эластической ткани. Средняя оболочка также тоньше, хотя внутренняя эластическая пластинка толще (такие изменения происходят постепенно, с уменьшением диаметра). Таким образом, по своей структуре эти сосуды более плотные, чем экстракраниальные сосуды того же размера. Мелкие глубинные перфорирующие артерии, например, лентикулостриарные артерии (ЛСА), и поверхностные перфорирующие артерии мягкой мозговой оболочки являются в большинстве концевыми артериями с очень ограниченными возможностями для анастомозирования и представляют собой резистивные сосуды. Общее сопротивление в любом отделе артериального дерева обратно пропорционально плотности сосудов, которая примерно в четыре раза больше в сером веществе (кортикальном и субкортикальном), чем в белом веществе (van der Zwan , 1991).
Передняя (каротидная) система
Общая сонная артерия (ОСА)
Левая общая сонная артерия обычно отходит непосредственно от левой половины дуги аорты, в то время как правая общая сонная артерия берет начало от плечеголовного ствола. Общие сонные артерии (ОСА) поднимаются в переднем треугольнике шеи и на уровне щитовидного хряща делятся на внутреннюю сонную артерию (ВСА) и наружную сонную артерию (НСА). На всем протяжении ОСА тесно связаны с симпатическими волокнами. Таким образом, поражение ОСА (травма, расслоение или иногда тромботическая закупорка) могут вызвать нарушение симпатической иннервации соответствующего глаза (синдром Горнера) с участием потоотделительных волокон для лица. Повреждение ОСА или её тромбирование также могут привести к каротидинии – синдрому, характеризующемуся болезненностью при пальпации и болью в лобно-височной области на той же стороне. Среди причин стоит отметить осложнение после рентгенотерапии этой области.
Бифуркация сонной артерии
Бифуркация сонной артерии обычно находится на уровне щитовидного хряща (в пределах нескольких сантиметров). В месте бифуркации располагается каротидный узел. ВСА обычно располагается кзади от НСА. Каротидный узел и нерв каротидного синуса снабжаются из наружной сонной артерии. Бифуркация является одним из наиболее частых мест развития атеросклеротических бляшек, и именно над ней нужно выслушивать шумы. Невозможно точно определить, откуда исходит шум: из НСА, ВСА или из обеих артерий. Обнаружив шум, необходимо произвести дуплексное сканирование сонных артерий. При этом визуализируются сама бифуркация и дистальнее – НСА и ВСА на протяжении нескольких сантиметров. Однако у больных с высоким расположением бифуркации при данном исследовании можно столкнуться с существенными трудностями.
Каротидный узел реагирует на увеличение кровотока, РаО2 и рН в артериальной крови и на уменьшение РаСО2, а также температуры крови. Это регулирует давление крови, частоту сердечных сокращений и стимулирует дыхание при гипоксии. Увеличение частоты импульсов в нерве каротидного синуса вызывается растяжением стенок этого синуса и приводит к увеличению глубины и частоты дыхания, а также периферического сосудистого сопротивления. Гиперчувствительность каротидного синуса, вероятно, является недостаточно выявляемой причиной коллаптоидных состояний у пожилых людей и необязательно связана со структурными изменениями бифуркации.
Наружная сонная артерия (НСА)
У пациентов с цереброваскулярной патологией ветви НСА (восходящая глоточная, верхняя щитовидная, язычная, затылочная, лицевая, задняя ушная, внутренняя верхнечелюстная и поверхностная височная) представляют интерес в основном из-за возможных анастомозов с внутричерепными ветвями ВСА.
При окклюзии или тяжёлом стенозе экстракраниального отдела ВСА кровоток поддерживается за счёт коллатералий между НСА и ВСА на стороне поражения. Предполагается, что преходящая слепота может возникать вследствие периодической гипоперфузии через коллатерали НСА – ВСА из-за стеноза НСА, особенно в тех случаях, когда имеет место окклюзия или выраженный стеноз ВСА на той же стороне. Ветви НСА могут быть поражены гигантоклеточным артериитом. Пульсация височной артерии может быть уменьшена или отсутствовать со стороны окклюзии ОСА или НСА и, наоборот, может быть увеличена при окклюзии ВСА на той же стороне.
Внутренняя сонная артерия (ВСА)
ВСА с обеих сторон проходит через рваное отверстие на основании черепа. Вдоль его каменистой части от ВСА отходят небольшие ветви к барабанной полости и артерия крыловидного канала, которая может анастомозировать с внутренней верхнечелюстной артерией – ветвью НСА.
Torvic и Jorgensen (1966) на серии аутопсий в 78 % случаев закупорки ВСА доказали наличие инфаркта на стороне окклюзии, хотя многие из этих инфарктов протекали бессимптомно. Причиной появления неврологических симптомов могут быть артерио-артериальная эмболия, низкий кровоток дистальнее места окклюзии или местный тромбоз артерии. Клиническая картина может изменяться от транзиторного нарушения функций коры до «полного набора» из гемиплегии, гемианестезии, гемианопсии и тяжелых нарушений высших корковых функций. Недалеко от отхождения ВСА располагаются верхний гортанный и подъязычный нервы, которые могут пострадать при оперативных вмешательствах. На этом уровне ВСА может быть повреждена атеросклеротической бляшкой, травмой, вызывающей расслоение артерии (когда шея ротирована или находится в положении гиперэкстензии, а артерия натянута над поперечным отростком С1-С2); псевдоаневризмами, которые тоже могут быть источником эмболии; спонтанным расслоением, возникающим при наличии небольшой травмы или отсутствии таковой; местным артериитом, развивающимся вторично вследствие паратонзиллярных инфекций.
Каротидный сифон
S-образный каротидный сифон находится в венозном сплетении пещеристого синуса, поблизости от III, IV, V1, V2 и VI черепных нервов, так как они проходят в боковой стенке синуса.
Атероматозная бляшка может повреждать ВСА в сифоне. Хотя это может служить причиной эмболии, снижения кровотока и в некоторых случаях полной окклюзии, окончательные симптомы будут аналогичны симптомам, возникающим при поражении более проксимальных участков ВСА. Выраженность бляшки не обязательно соответствует таковой в зоне каротидной бифуркации. Аневризмы на уровне пещеристого синуса встречаются относительно часто и могут проявляться дисфункцией III нерва. При разрыве артерии в кавернозном синусе может развиваться каротидно-кавернозное соустье. Типичная картина состоит из пульсирующего птоза с офтальмоплегией и снижением остроты зрения.
Супраклиноидная часть ВСА
Короткая супраклиноидная часть ВСА располагается в субарахноидальном пространстве вблизи III черепного нерва. Наиболее важной ветвью является глазничная артерия, которая поступает в глазницу через зрительный канал. Она и ветви глазничной артерии (слёзная, надглазничная, решётчатая артерии, а также артерия век) представляют собой наиболее важные потенциальные анастомотические связи с НСА.
Amaurosis fugax, или транзиторная монокулярная слепота, может возникать в результате попадания эмбола из ВСА в глазничную артерию (Fisher, 1959). Однако у большинства таких пациентов нет никаких данных за поражение ВСА, и наличие бляшки в системе глазничной артерии остаётся возможным. Стойкие нарушения возникают в результате окклюзии артерии сетчатки (обычно рассматриваемой как эмболическая) и ишемической зрительной нейропатии, хотя последняя при окклюзии ВСА встречается удивительно редко, возможно, из-за наличия коллатерального кровотока. Сочетание эпизодов ишемии мозга и глаза на той же стороне указывают на тяжёлый стеноз или окклюзию ВСА, хотя эти симптомы редко возникают одновременно. Когда происходит окклюзия ВСА, дистальная часть тромба может заканчиваться на уровне глазничной артерии.
Задняя соединительная артерия (ЗСоА)
Она берёт начало от дорсальной поверхности ВСА и, направляясь каудально, соединяется с задней мозговой артерией (ЗМА). ЗСоА может отдавать небольшие ветви, которые участвуют в кровоснабжении базальных ядер головного мозга.
Аневризмы в месте отхождения ЗСоА могут проявляться в виде болезненного поражения глазодвигательного нерва с вовлечением зрачка или же как САК. У некоторых пациентов обе ЗСоА могут отсутствовать, что проявляется более выраженной симптоматикой при поражения сосудов ВББ, чем у больных с интактным вилизиевым кругом.
Передняя ворсинчатая артерия (ПВрсА)
Передняя ворсинчатая артерия начинается непосредственно перед делением ВСА на переднюю и среднюю мозговые артерии. Несмотря на то, что это относительно небольшая ветвь, получившая своё название потому, что снабжает кровью ворсинчатое сплетение, она может обеспечивать питание таких важных структур, как бледный шар, передние отделы гиппокампа, крючок, нижнюю часть задней ножки внутренней капсулы, ростральные отделы среднего мозга, включая и ножку мозга. Она сопровождает зрительный тракт, снабжает кровью ЛКТ и зрительную лучистость и соединяется с задней ворсинчатой артерией – ветвью задней мозговой артерии. Изолированная окклюзия ПВрсА чаще возникает из-за патологии самой артерии, чем вследствие тромбоза или эмболии из более проксимальных сосудов.
При инфарктах в бассейне ПВрсА обычно возникают гемипарез и гемигипалгезия на противоположной стороне, но часто сохраняется глубокая чувствительность. Возможны также нарушения высших мозговых функций (например, речи и зрительно-пространственной ориентации), что связано с распространением ишемии на латеральные отделы таламуса. При обширном инфаркте в территории ПВрсА дополнительно наблюдаются и зрительные выпадения.
Дистальные отделы внутренней сонной артерии
При разделении ВСА главной ветвью, продолжающей её ход, обычно является средняя мозговая артерия (СМА), в то время как меньшие ПМА и ЗСоА формируют переднюю часть вилизиева круга. Атеросклеротическая бляшка здесь располагается не часто; это – места верхнего распространения расслоения сонной артерии, а также формирования аневризм.
Вилизиев круг
У плода крупная ветвь ВСА обеспечивает большую часть кровоснабжения затылочных долей. Из этой ветви в дальнейшем образуются ЗСоА и Р2-сегмент задней мозговой артерии (ЗМА) после соединения её с ЗСоА, который потом соединится с Р1-сегментом ЗМА, развивающимся из вертебрально-базилярной системы. Согласно Padget (1948), артериальные составляющие вилизиева круга и источники его ветвей (т.е. ПМА и ЗМА, ПСоА и ЗСоА) формируются на 6-7-й неделе беременности. На этой стадии ЗСА и Р1-сегмент ЗМА обычно имеют одинаковый диаметр и в равной степени участвуют в кровоснабжении Р2-сегмента ЗМА. Van Overbeeke и др. (1991) показали, что «промежуточная» конфигурация присутствует среди 80 % зародышей на стадии до 20 недель беременности, но затем (особенно на сроке от 21 до 29 недель, который совпадает с периодом наиболее быстрого роста затылочных долей), происходят изменения в строении вилизиева круга. В большинстве случаев Р1-сегмент становится больше ЗСоА, формируя «взрослое» строение, при котором затылочные доли будут снабжаться главным образом из вертебрально-базилярного бассейна. Однако в меньшинстве случаев ЗСоА становится больше, и затылочные доли будут получать большую часть крови из каротидного бассейна, что расценивается как «эмбриональное» строение. «Промежуточное» строение встречается менее чем у 10 % населения (Riggs & Rupp, 1963). Точное взаимоотношение между различными типами строения вилизиева круга установить очень трудно из-за неточности используемых критериев (van Overbeeke et al., 1991).
Аномалии вилизиева круга встречались и в 48 % случаев (Alpers & Berry, 1963), и в 81 % случаев (Riggs & Rupp, 1963), что зависело от выбранных критериев и, кажется, явно превалировали у больных с цереброваскулярной патологией (Alpers & Berry, 1963). При оценке гемодинамических последствий гипоплазии разных отделов вилизиева круга (Hillen, 1986) представляется, что эти анатомические факторы приводят к существенным различиям в участии крупных мозговых артерий в кровоснабжении мозга и в способности мозгового кровотока реагировать на изменения в перфузии при поражении проксимальных артерий. Неудивительно, что трудно соотнести клиническую симптоматику с определенными аномалиями строения вилизиева круга.
Передняя мозговая артерия (ПМА)
ПМА отходит как медиальная ветвь бифуркации ОСА на уровне переднего клиновидного отростка. Проксимальные А1-сегменты передних мозговых артерий направляются медиально и вперёд выше зрительных нервов и мозолистого тела и входят в межполушарную борозду, где анастомозируют посредством ПСоА. Сегменты артерий дистальнее этого анастомоза располагаются рядом, в межполушарной борозде, а затем направляются кзади как перикаллозная и мозолисто-краевая артерии. Другими ветвями являются орбитально-лобная, фронто-полярная, передняя, средняя и задняя внутренние лобные ветви, парацентральная, верхняя и нижняя теменные артерии.
Изолированный инфаркт зоны кровоснабжения ПМА наблюдается сравнительно редко по сравнению с «вазоспазмом», осложняющим САК. Отчасти это происходит из-за того, что при закупорке проксимального участка ПМА дистальные её отделы будут снабжаться из другой ПМА через ПСоА. Двусторонний инфаркт в зоне кровоснабжения ПМА всегда требует поиска недавно разорвавшейся аневризмы, хотя он также встречается, когда обе ПМА питаются из одной сонной артерии через ПСоА или из-за перекреста дистальных ветвей в продольной щели головного мозга. Большинство случаев инфаркта в территории ПМА возникают или из-за кардиогенной эмболии, или вследствие артерио-артериальной эмболии из закупоренной или стенозированной ВСА (Bogousslavsky & Regli, 1990).
Двигательные нарушения в ноге выражены сильнее, чем в руке, и часто в дистальных её отделах, в противоположность тому, что наблюдается при инфарктах в зоне кровоснабжения СМА (Critchley, 1930). Если страдает рука, то причиной этого считается распространение зоны ишемии на внутреннюю капсулу (Bogousslavsky & Regli, 1990), хотя в некоторых случаях это может быть формой двигательного «невнимания» из-за поражения дополнительной двигательной зоны. Сенсорные нарушения встречаются редко или слабо выражены.
Возвратная артерия Хюбнера
Возвратная артерия Хюбнера – непостоянная ветвь ПМА, которая, если она присутствует, обычно начинается на уровне ПСоА. Она может снабжать головку хвостатого ядра, нижнюю часть передней ножки внутренней капсулы и гипоталамус. Нарушение вследствие односторонней окклюзии возвратной артерии зависит от степени снабжения ею внутренней капсулы. Характерной считается слабость мышц лица и руки, часто сопровождающаяся дизартрией (Critchley, 1930). Могут развиваться синдромы акинетического мутизма или абулии, но они обычно связаны с двусторонним поражением.
Глубокие перфорирующие артерии (медиальные стриарные)
Разное количество мелких ветвей ПМА и ПСоА проникает в переднее продырявленное вещество и снабжает переднюю часть полосатого тела, вентральную часть передней ножки внутренней капсулы и переднюю спайку. Они также могут снабжать зрительный тракт и хиазму (Perlmutter & Rhoton, 1976). Как и в случае с возвратной артерией, если медиальные стриарные артерии участвуют в кровоснабжении внутренней капсулы, то возможно развитие слабости мышц лица и руки.
Главный ствол средней мозговой артерии
Первый сегмент СМА располагается латерально между верхней поверхностью височной доли и нижней поверхностью лобной доли, до тех пор пока не достигает сильвиевой борозды. Лентикулостриарные артерии (ЛСА) берут начало от проксимальной части СМА.
Атеросклеротическая бляшка может развиться в этом месте, но это чаще встречается у жителей Азии и реже у европейцев. Следовательно, у последних механизм окклюзии заключается в закупорке просвета эмболом или продолжении более проксимально расположенного тромба (например, из ВСА) (Olsen et al., 1985; Fieschi et al., 1989). Окклюзия ствола СМА почти всегда вызывает появление неврологических симптомов. В большинстве случаев окклюзия наступает в проксимальном участке ствола, вовлекая в процесс ЛСА, и, следовательно, развивается ишемия как поверхностных, так и глубоких зон кровоснабжения СМА. Обычно это проявляется гемиплегией и гемианестезией на противоположной стороне, гемианопсией и расстройством соответствующих высших корковых функций (т.е. дисфазией, если процесс развивается в доминантном полушарии). Однако часто наблюдается развитие и корковой ишемии, но без инфаркта и, следовательно, клинические признаки могут быть весьма схожими. Если закупорен более дистальный участок ствола и нет ишемии в зоне кровоснабжения ЛСА, то функция ноги может быть относительно сохранена, потому что большинство волокон для ноги берут начало в тех корковых полях, которые обычно снабжаются из ПСА (Ueda et al., 1992).
Глубинные перфорирующие артерии СМА (лентикулостриарные)
От главного ствола СМА под прямым углом отходит различное число (обычно 6-12) лентикулостриарных артерий (ЛСА), которые проникают в переднее перфорирующее вещество. Они могут снабжать чечевицеобразное ядро, боковую часть головки хвостатого ядра, переднюю ножку внутренней капсулы, часть бледного шара и дорсальные отделы внутренней капсулы.
Когда при окклюзии ствола СМА тромб располагается в месте отхождения всех ЛСА, может развиться инфаркт, по форме напоминающий запятую, так называемый стриатокапсулярный инфаркт. Приблизительно в одной трети случаев возможным источником эмболии является сердце, в одной трети – стенозирование или обтурация ВСА и ещё одну треть составляют стенозирование или окклюзия ствола СМА (Weiller, 1995). Ангиографические исследования показали, что подобный тип окклюзии ствола СМА бывает довольно непродолжительным, возможно, из-за фрагментации эмбола (Olsen et al., 1985; Fieschi et al., 1989). В конечностях больше выявляются нарушения движений, чем чувствительности, примерно одинаково они выражены в руке и ноге. Приблизительно в 70 % случаев имеются корковые симптомы, хотя они могут быть умеренными и быстро исчезать. Патогенез корковых симптомов активно обсуждается, но наиболее вероятным кажется возникновение ишемии коры, которая не выявляется при КТ или МРТ, хотя может быть обнаружена при функциональном исследовании (позитронно-эмиссионной томографии и однофотонной эмиссионной компьютерной томографии (Weiller, 1995).
Окклюзия отдельной ЛСА приводит к «лакунарному инфаркту», так как между соседними перфорирующими артериями нет функциональных анастомозов. Отметим, что это патологоанатомический термин, и для ясности его рентгенологическим эквивалентом, вероятно, должен быть «небольшей глубинный инфаркт» (Donnan et al., 1993). Размер инфаркта будет зависеть от окклюзии в сосуде, т.е. чем более проксимально располагается окклюзия в ЛСА, тем больше лакуна. Единичные лакуны могут проявляться одним из классических «лакунарных синдромов» или изолированными двигательными нарушениями (например, гемибаллизмом). Тем не менее, большинство лакун (80 %) протекают бессимтомно (или клинически не распознаются) и располагаются чаще всего в чечевицеобразном ядре (Fisher, 1965b).
Множественные супратенториальные лакуны, также обозначаемые как «лакунарное состояние», могут проявляться псевдобульбарным параличом с изменением походки. Важно отличать лакунарные состояния от дилатаций периваскулярных пространств, которые часто локализуются в базальных ганглиях у лиц, страдающих гипертензией, и с трудом, но выявляются при проведении МРТ (Hauw, 1995).
Корковые ветви СМА
В сильвиевой борозде СМА обычно разделяется на верхнюю и нижнюю части. От верхней части обычно берут начало глазнично-лобная, предлобная, прероландовая, роландовая, передние теменные и задние теменные ветви, в то время как от нижнего – угловая, височно-затылочная, задняя, средняя, передняя височные, а также височно-полярная ветви. В месте отхождения ветвей диаметр просвета данных сосудов составляет обычно около 1 мм, но в месте их анастомоза с ветвями ПМА и ЗМА (Vander Eecken & Adams, 1953) их диаметр, как правило, менее 0,2 мм. Между отдельными ветвями СМА не существует значительного коллатерального кровотока.
Локальное поражение ветвей маловероятно, за исключением случаев церебрального васкулита. Главными обтурирующими механизмами, возможно, являются эмболия или вторичное снижение кровотока в ответ на более проксимальное поражение сосудов (Olsen et al., 1985; Bogousslavsky et al., 1990).
Медуллярные перфорирующие артерии СМА
Медуллярные перфорирующие артерии СМА берут начало от корковых артерий на поверхности полушарий головного мозга. Обычно они имеют длину 20-50мм и направляются вниз для снабжения подкоркового белого вещества.
Изолированные инфаркты в centrum ovale встречаются редко (Uldry & Bogousslavsky, 1995). Большинство имеют небольшой диаметр (менее 1,5 см) и, вероятно, являются результатом окклюзии какой-либо отдельной медуллярной перфорирующей артерии. Спектр клинических проявлений аналогичен таким, какие наблюдаются при окклюзии отдельной глубокой префорирующей артерии с преобладанием классических очаговых синдромов истинного двигательного геми пареза, сенсорно-моторного инсульта и атактического гемипареза. В таких случаях имеется мало данных за поражение крупного сосуда или кардиоэмболию.
Задняя (вертебрально-базилярная) система
Вертебрально-базилярная система развивается совершенно отдельно от каротидной и претерпевает намного больше изменений во внутриутробном периоде. Это, вероятно, объясняет гораздо большее число индивидуальных различий.
Прецеребральная позвоночная артерия (ПА)
Правая позвоночная артерия является первой ветвью правой подключичной артерии, которая берет начало от плечеголовного ствола, в то время как левая является первой ветвью левой подключичной артерии, начинающейся непосредственно от дуги аорты. Позвоночная артерия традиционно разделяется на несколько сегментов. Первый сегмент включает в себя участок артерии от начала до поперечного отверстия на уровне С5 или С6 позвонков. Следующий сегмент – в поперечных отростках от С5 или С6 до С2. Третий сегмент огибает дугу С1 и проходит между атласом и затылочной костью. В результате слияния обеих позвоночных артерий образуется непарный сосуд – главная ветвь вне черепа – передняя спинальная артерия.
Место отхождения ПА может быть сужено местно расположенной атеросклеротической бляшкой или бляшкой, располагающейся в близлежащем питающем сосуде, что может стать причиной окклюзии или источником эмболии (Caplan & Tettenborn, 1992b). Эта область ПА может быть вовлечена в воспалительный процесс типа артериита Такаясу. Экстракраниальный отдел ПА также может быть местом расслоения артерии (Caplan & Tettenborn, 1992a).
Внутричерепной отдел ПА
Четвертый сегмент ПА является внутричерепным и заканчивается, когда две артерии объединяются, чтобы сформировать основную артерию (ОА) на границе продолговатого мозга и моста. При прохождения ПА через твердую мозговую оболочку наблюдается уменьшение толщины адвентиции и медии с выраженным истончением медиальной и наружной эластических пластинок. Там могут быть ветви, снабжающие продолговатый мозг.
Как и в случае с ВСА, окклюзия ПА может быть асимптомной. Но может иметь место и обширный инфаркт бокового отдела продолговатого мозга и нижней поверхности полушария мозжечка. Расслоение ПА может проявляться САК (Caplan & Tettenborn, 1992a). Синдром подключичного обкрадывания развивается в том случае, когда имеется гемодинамически значимый стеноз подключичной артерии проксимальнее места отхождения ПА. В этом случае наблюдается нормальное направление кровотока в противоположной ПА и обратное направление его ПА на стороне стеноза, когда кровь поступает в подключичную артерию из ПА. Давление крови на стороне поражения будет ниже, а пульс слабее. Работа руки на стороне поражения снижает кровоток в стволе мозга, что может вызывать симптомы дисфункции стволовых структур. Однако примечательно, что обратный ток крови в ПА является частой находкой при ультразвуковом и ангиографическом исследованиях среди пациентов, у которых неврологическая симптоматика полностью отсутствует (Hennerici et al., 1988).
Обратный ток крови в позвоночной артерии зачастую обнаруживается у тех пациентов, у которых неврологическая симптоматика полностью отсутствует.
Задняя нижняя мозжечковая артерия (ЗНМА)
ЗНМА обычно начинается от интракраниального отдела ПА, хотя она может отсутствовать у 25 % больных. ЗНМА может быть также и терминальной ветвью ПА. Небольшие ветви из ЗНМА могут снабжать боковой отдел продолговатого мозга, но чаще имеются прямые ветви ПА между устьем ЗНМА и началом ОА (Duncan et al., 1975). Существуют медиальные и латеральные ветви ЗНМА. Медиальная ветвь обычно снабжает кровью червь мозжечка и прилегающую часть полушария, а латеральная ветвь – поверхности коры миндалины мозжечка и подзатылочную поверхность полушария.
Исторически окклюзия ЗНМА связывалась с латеральными инфарктами продолговатого мозга, вызывающими синдром Валленберга. Он включает в себя синдром Горнера на стороне очага (нисходящие симпатические волокна), потерю спиноталамической иннервации от противоположных конечностей (спиноталамический тракт) и половины лица на стороне очага (нисходящий тригеминальный тракт), головокружение, тошноту, рвоту и нистагм (вестибулярные ядра), атаксию конечностей (нижняя ножка мозжечка) и паралич нёба, гортани и глотки (двойное ядро), что приводит к дизартрии, дисфонии и дисфагии на стороне очага. Как и другие «классические» синдромы поражения ствола мозга, полная форма синдрома Валленберга встречается в клинической практике относительно редко. Считается, что те синдромы, которые не включают в себя поражение латеральных отделов продолговатого мозга, встречаются чаще. Обычно они проявляются головокружением, головной болью, атаксией (походки и конечностей) и нистагмом. Другим важным симптомом является осевая латеропульсия в сторону очага (Amarenco et al., 1991), при которой пациенту кажется, что произошло боковое смещение центра тяжести. Изолированное головокружение всё чаще выявляется как проявление инфаркта ЗНМА (Duncan et al., 1975; Huang & Yu, 1985).
Основная артерия (ОА)
Общая схема ветвей ОА представлена короткими парамедианными (перфорирующими) ветвями, которые снабжают основания моста с обеих сторон от средней линии, а также срединные отделы покрышки моста. Как и для каротидного бассейна, частота инфарктов, возникающих вследствие окклюзии таких перфорирующих артерий, вероятно, недооценивалась, тем более, что инфаркты в бассейне ОА хуже документированы, в частности, из-за трудности их выявления при помощи КТ и того, что ангиография сосудов ВББ редко является клинически полезной. Боковые отделы основания моста и покрышки кровоснабжаются парами коротких и длинных огибающих артерий, которые снабжают также и полушария мозжечка.
Окклюзия отдельной парамедианной артерии, приводящая к ограниченному инфаркту в стволе мозга, может проявляться любым из классических лакунарных синдромов. Нарушения движения глаз (ядерные или межъядерные) тоже могут возникать вследствие таких поражений изолированно или в дополнение к чисто двигательным нарушениям (например, синдром Вебера) (Hommel et al., 1990b; Fisher, 1991). «Синдром запертого человека» возникает при двустороннем инфаркте или кровоизлиянии в основании моста.
«Синдром верхнего отдела – развилки ОА» проявляется совокупностью жалоб и симптомов, которые могут встречаться при поражении эмболом дистального отдела ОА, что приводит к двусторонней ишемии ростральных отделов ствола мозга и зоны кровоснабжения ЗМА (Caplan, 1980). Синдром включает изменения зрачковых рефлексов, надъядерный парез взора вверх, птоз или ретракцию века, нарушения сна, галлюцинации, непроизвольные движения: гемибаллизм (вследствие поражения ростральных структур ствола мозга), зрительные нарушения типа корковой слепоты (из-за поражения затылочных долей) или амнезию (из-за поражения височных долей или таламуса).
Иногда ОА является удлиненной (и поэтому извитой) и расширенной. Это известно как долихоэктазия, важность которой, вероятно, недооценивалась (Schwartz et al., 1993). Возможные потенциальные последствия этого перечислены ниже:
- дилатированная артерия может непосредственно сдавливать ствол мозга, что приводит к симптомам поражения черепных нервов и длинных проводящих путей;
- нарушение ламинарного тока крови предрасполагает к тромбозу, что может вызвать окклюзию парамедианных или длинных огибающих ветвей в месте их отхождения;
- вследствие местного тромбообразования может развиться эмболизация дистальных отделов сосудистого русла;
- изменения хода ОА могут приводить к перегибам в местах отхождения перфорирующих артерий.
Передняя нижняя мозжечковая артерия (ПНМА)
ПНМА берут начало в каудальном отделе ОА и снабжают ростральные мозжечковые структуры, но ранее они отдают ветви к ростральной части продолговатого мозга и основанию моста. В большинстве случаев от ПНМА также берут начало артерия лабиринта и внутренняя слуховая артерия, но они могут отходить непосредственно из ОА или из ВМА или ЗНМА. Они являются концевыми артериями. Лабиринтная артерия снабжает VII и VIII черепные нервы в слуховом канале и при входе во внутреннее ухо делится на общую кохлеарную и переднюю вестибулярную артерии. Общая кохлеарная артерия затем разделяется на главную кохлеарную артерию, которая снабжает спиральный ганглий и структуры базилярной мембраны, и на заднюю вестибулярную артерию, которая снабжает нижнюю часть мешочка и ампулу полукружного канала. Передняя вестибулярная артерия кровоснабжает эллиптический мешочек и ампулу переднего и горизонтального полукружных каналов (Baloh, 1992). Изолированная окклюзия ПНМА развивается относительно нечасто, но при её возникновении всегда наблюдается инфаркт как мозжечка, так и моста (Amarenco & Hauw, 1990b). Жалобами являются шум в ушах, головокружение и тошнота в сочетании с синдромом Горнера и ядерным поражением лицевого нерва на стороне окклюзии, дизартрия, нистагм, потеря чувствительности в зоне тройничного нерва и мозжечковая атаксия на стороне очага, иногда гемипарез (т.е. проявления подобны тем, которые возникают при латеральном медуллярном синдроме с поражением IX и X пар черепных нервов, но в данном случае – это VII и VIII пары черепных нервов и гемипарез). Окклюзия внутренней слуховой артерии, возможно, является недостаточно распознаваемой причиной внезапной односторонней глухоты, которая, как и головокружение, может встречаться изолированно (Amarenco et al., 1993). Окклюзия ПНМА, вероятно, наиболее часто развивается вследствие атеросклеротического поражения ОА или аномалий типа долихоэктазии.
Верхняя мозжечковая артерия (ВМА)
ВМА отходит от ОА непосредственно перед её бифуркацией. Обычно она снабжает дорсолатеральную поверхность среднего мозга и отдает ветви к верхней ножке мозжечка и верхней поверхности полушарий мозжечка. «Классический» синдром окклюзии ВМА с ишемией всей территории её включает синдром Горнера, атаксию и тремор конечности на стороне окклюзии с контралатеральной потерей чувствительности (спиноталамический тракт), паралич лицевой мускулатуры по центральному типу и иногда поражение IV черепного нерва на противоположной стороне. Подобная чистая форма данного синдрома наблюдается очень редко. Он часто сочетается с другими инфарктами в бассейне дистальных отделов ОА, и прогноз может быть плохим (Amarenco & Hauw, 1990a). Инфаркты, вовлекающие только мозжечковую зону ВМА, имеют благоприятный прогноз (Amarenco et al., 1991; Struck et al., 1991). При инфарктах в зоне ВМА головокружение встречается значительно реже, чем при инфарктах в зонах кровоснабжения ЗНМА или ПНМА (Kase et al., 1993). Эмболия (кардиального генеза или артерио-артериальная) рассматривается как наиболее частая причина полных и частичных инфарктов в зоне кровоснабжения ВМА.
Задняя мозговая артерия (ЗМА)
Две ЗМА обычно представляют собой конечные ветви ОА. Р1-сегменты ЗМА огибают ножки мозга и затем располагаются между медиальной поверхностью височной доли и верхней частью ствола мозга. От этой части ЗМА отходят небольшие парамедианные мезэнцефалические артерии и таламо-субталамические артерии, которые снабжают медиальную часть среднего мозга, таламус и часть латерального коленчатого тела. Примерно у 30 % пациентов эти сосуды берут начало от общей ножки и поэтому окклюзия отдельной ЗМА может служить причиной двустороннего инфаркта среднего мозга. Вслед за ЗСоА (от которой обычно отходят полярные артерии к таламусу) берут начало таламогеникулярные артерии и задние хориоидальные артерии, снабжающие таламус. После того как ЗМА огибает свободный медиальный край мозжечка, она обычно разделяется надвое, а всего имеются четыре главных ветви. От переднего подразделения отходят передняя и задняя височная артерии, от заднего – шпорная и теменно-затылочная артерии.
Окклюзии в месте отхождения ЗМА, вероятно, чаще всего эмболического генеза и возникают вследствие закупорки эмболом базилярной бифуркации (Caplan, 1980). Ишемия может возникать в зоне кровоснабжения как глубоких, так и поверхностных ветвей ЗМА. Окклюзия погружных перфорирующих ветвей ЗМА приводит к ишемии таламуса и верхней части ствола мозга. У этих пациентов может развиться гемипарез в дополнение к нарушениям зрения, что напоминает обширный инфаркт зоны кровоснабжения СМА. Нарушение полей ?
📽️ Видео
Анатомия магистральных артерий головного мозга на примере нативных МР-артериограмм. Виллизиев кругСкачать

Кровоснабжение головного мозгаСкачать

Кровоснабжение головного мозга. Виллизиев кругСкачать

Кровоснабжение головного мозгаСкачать

Кровоснабжение головного мозгаСкачать

Сосуды головы и шеи. Часть 1.Скачать

Артерии головного мозга / Виллизиев круг / АнгиологияСкачать

32 Кровоснабжение мозга: ПМА СМА ЗМАСкачать

Кровоснабжение головного мозга (ствол). Веллизиев кругСкачать

Нейрохирургический цикл. "Кровоснабжение головного мозга и основания черепа"Скачать

Кровоснабжение головного мозга. Виллизиев круг. Круг Захарченко. Лекция. Анатомия мозгаСкачать

ПЕРЕДНЯЯ И СРЕДНЯЯ МОЗГОВЫЕ АРТЕРИИ (ВНУТРЕННЕЙ СОННОЙ АРТЕРИИ)Скачать

Кровоснабжение головного мозга за 60 секундСкачать

Кровоснабжение головного мозгаСкачать

Транскраниальное сканирование - стеноз средней мозговой артерии менее 50.Скачать

Клиническая и сегментарная анатомия сосудов головного мозга. Часть 1 (лекционная)Скачать

3 8 Артерии головного мозга Виллизиев кругСкачать


